卵巢颗粒细胞瘤
概述:卵巢颗粒细胞瘤是卵巢性索间质肿瘤中常见的肿瘤,占性索间质肿瘤的40%左右。属于低度恶性,临床有晚期复发的特点。根据其病理组织形态,分为成人型颗粒细胞瘤(adult type granulosa cell tumor)及幼年型颗粒细胞瘤(juvenile type granulosa cell tumor)两种。虽然97%的幼年型颗粒细胞瘤发生在30岁以前,但是确切的诊断依据仍然是肿瘤的病理组织形态变化,而不是发病年龄。目前除病理诊断的幼年型颗粒细胞瘤以外,其余的颗粒细胞瘤统称为成人型颗粒细胞瘤。
 流行病学
流行病学
流行病学:在我国
卵巢肿瘤中,常见的为上皮性肿瘤及生殖细胞肿瘤类成熟囊性畸胎瘤,颗粒细胞瘤相对远较上述肿瘤少见。国外文献报道颗粒细胞瘤占
卵巢肿瘤的0.8%~9%,占卵巢恶性肿瘤的5%~10%;我国学者报道,颗粒细胞瘤占全部
卵巢肿瘤的1.44%~1.5%,占卵巢恶性肿瘤的4.3%~7.77%。
成人型颗粒细胞瘤大约5%发生于初潮前,30%左右发生于育龄妇女,其余大部分发生于
绝经后妇女。
幼年型颗粒细胞瘤大约44%发生在出生后至10岁以下,34%发生在10~19岁,19%发生在20~29岁,绝大多数发生在30岁以前。曾有报道12个月女婴发现卵巢幼年型颗粒细胞瘤。
 病因
病因
病因:到目前为止,颗粒细胞瘤的发病原因尚不清楚。但研究发现58%存在DNA复制错误的基因缺陷。
 发病机制
发病机制
发病机制:
1.成人型颗粒细胞瘤
(1)大体检查:肿瘤多数为单侧性,双侧性占5%~10%,肿瘤体积差异极大,小者仅在显微镜下发现,大者可充满腹腔,多数为中等大小,平均直径12cm。肿瘤圆形、卵圆形或分叶状,表面光滑,包膜完整,但有10%~15%可有
自发破裂,质地硬、韧或软,可为囊性、实性或两者兼存。肿瘤切面最典型的外观为相当大的多囊性、半实性肿块,囊内液多为水样、血性或胶冻液。切面实性部分为白色、棕色、黄色或灰色,可见灶性出血和坏死。少数肿瘤由大的单房、少房或多房性囊肿组成,内含水样清液,与浆液性囊腺瘤类似。
(2)显微镜下检查:
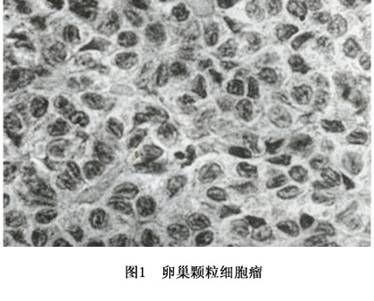
①肿瘤细胞特征:瘤细胞小,呈圆形、卵圆形、梭形、多角形。胞质少,嗜淡伊红或中性,胞界不清楚。细胞核卵圆或圆形,染色质呈细网状,核中央有具典型特征性的纵沟即核沟,形成咖啡豆样外观,核沟有助于鉴别诊断及诊断。瘤细胞周围无网织纤维包绕。瘤细胞异型性小,核分裂少,一般小于3/10HPFs(图1)。
②肿瘤细胞组织排列形态:瘤细胞可排列成多种形式,如微滤泡型、巨滤泡型、小梁型、丝带型、弥漫型等。有的肿瘤以一种形式为主,有的为数种类型混合存在。
微滤泡型:瘤细胞丰富,排列成巢状或不规则片状,细胞巢周边有排列整齐的一层立方形上皮,巢内可见菊形团样结构,中心含嗜酸性物质和核碎片,为典型的Call-Exner小体,瘤细胞核沟明显。
巨滤泡型:由数层环形排列的颗粒细胞构成,可形成多数囊腔,与囊状卵泡类似。在构成囊壁的颗粒细胞中,含有大量Call-Exner小体。
小梁型:瘤细胞排列成一至数层细胞,呈条索状、花带状。瘤细胞索宽窄不一,迂回扭曲分布在结缔组织内。有的瘤细胞核排列与细胞索长轴垂直,呈对极(antipodally)性排列。结缔组织间质可有水肿或玻璃样变。
丝带型:肿瘤细胞形成的花带状结构窄,排列似波浪状花纹,如丝绸样。肿瘤周围的纤维间质亦很少,呈细丝状夹在肿瘤组织中。
弥漫型:瘤细胞为多角形或梭形,弥漫分布,排列紧密。纤维结缔组织少,常被称为
肉瘤样型。
(3)其他:曾有学者报道颗粒细胞瘤中出现小灶性肝细胞分化,且AFP阳性。Balat等(2001)报道1例患者左卵巢颗粒细胞瘤,右卵巢为成熟囊性畸胎瘤。Robinson等(1999)、Kim等(2001)报道来自盆壁、子宫直肠窝的颗粒细胞瘤。
(4)免疫组织化学研究:
性激素:瘤细胞胞质内ER(雌激素受体)表达阳性。
波形蛋白(vimentin):阳性。
细胞角蛋白(cytokeratin):阳性。
上皮细胞膜抗原(EMA):阴性。
这种方法有助于颗粒细胞瘤的诊断和鉴别诊断。
2.幼年型颗粒细胞瘤 1979年由Scully首例报道,现在已被确认为颗粒细胞瘤的特殊亚型。
(1)大体检查:大多数肿瘤为单侧性,双侧性约占2%。肿瘤体积较大,直径3~32cm不等,平均直径12.5cm。多数呈实性或囊、实并存,偶见薄壁的单房或多房囊肿,囊内含浆液或胶冻状液体,亦可内含血性液。实性区域切面呈灰色、奶黄色或黄色,高度恶性者可见出血、坏死灶。
(2)显微镜下检查:
①肿瘤细胞特征:瘤细胞大小、体积较均匀一致。胞质丰富,嗜酸性或呈空泡状。细胞核深染,缺乏成人型颗粒细胞瘤的核纵沟。核分裂较多见,常常超过5/10HPFs。瘤细胞可有一定程度的异形性,其中重度异形性可达10%~15%。细胞黄素化明显。
②瘤细胞组织排列形态:肿瘤可形成大小不等的不典型滤泡形态、结节及弥漫成片的实性区域。
典型形态为实片状瘤细胞中,伴有大小形态不一、边界清楚、圆或不规则形状的滤泡。这些滤泡似正常发育中的卵泡,被覆一至多层颗粒细胞,腔内含嗜伊红或嗜碱性液体,多数黏液卡红染色为阳性。滤泡结构周围为卵泡膜细胞。
实性区瘤细胞弥漫性或多结节状、小簇状排列,周围间质中有泡膜细胞,这两种细胞亦可混杂。卵泡膜细胞往往发生黄素化。
 临床表现
临床表现
临床表现:大约有3%的颗粒细胞瘤无明显症状,于偶然被发现。绝大部分病人均有临床症状,主要为内分泌紊乱及腹部包块所引起。
1.雌激素刺激症状 由于肿瘤细胞可以分泌雌激素,若肿瘤发生在青春期前儿童,多数表现为性早熟。此类性早熟为肿瘤刺激所引起,并非真性早熟,又称假性性早熟(pseudo-prococious puberty)。临床可出现乳房增大、阴阜发育、阴毛腋毛生长、内外生殖器等异常发育,甚至出现无排卵性月经。还有的出现身高、骨龄过度超前发育,而精神及思想发育不同步的不协调症状。
肿瘤发生于生育期妇女,由于肿瘤分泌的雌激素引起子宫内膜增生性病理变化,随体内雌激素水平的波动子宫内膜出现不规则脱落,所以临床上有2/3左右的患者会出现
月经过多、经期延长等不正常阴道出血症状。少部分患者还会出现持续
闭经,或间有不规则出血。颗粒细胞瘤患者其子宫内膜癌的机会是正常人的10倍。颗粒细胞瘤也易合并子宫肌瘤,更加重了阴道不规则出血症状。还有约6%的患者有合并乳腺癌的可能。
肿瘤发生于
绝经后妇女时,
绝经后出血是典型的临床症状,还会出现乳房胀、乳房增大、阴道涂片鳞状上皮成熟指数右移等表现。在此年龄组病人中,其子宫内膜发生增生性疾病、癌前病变及癌的几率较育龄组妇女为高。合并子宫内膜癌的患者,年龄多在50岁以上。
2.男性化征象 由于卵巢间质黄素化及卵泡内膜细胞黄素化的发生,少数患者出现月经稀发、
闭经、多毛、阴蒂长大、面部痤疮、声音低哑等男性化现象。这些症状常常发生在患有囊性颗粒细胞瘤的患者。Casto等2000年报道1例13岁成人型颗粒细胞瘤患者,尚未行经,出现多毛等临床症状,术前血浆中睾酮、17-羟孕酮等均升高,手术切除肿瘤后回复至正常范围。
3.腹部包块 卵巢颗粒细胞瘤平均直径12cm左右,一般为中等大小,于妇科盆腔检查中可以触及,而于腹部不容易触及。若患者自己扪到下腹包块并以此为主诉就诊,其肿瘤往往已较大。
若伴有
腹水,常常会有
腹胀、饱满感、排尿困难等其他症状。
卵巢颗粒细胞瘤通过腹部检查和妇科盆腔检查可以触及附件实性和囊实性包块,一般为中等大小,表面光滑,可以活动。育龄妇女子宫可以增大或合并子宫肌瘤,而
绝经期妇女可以因肿瘤激素刺激,阴道黏膜光滑、红润,子宫亦不萎缩。当肿瘤的或有
腹水时,可以出现明显的腹部增大、腹部膨隆。患者偶有合并
胸腔积液。
 并发症
并发症
并发症:若肿瘤生长快、包膜破裂或肿瘤发生扭转时,常会有急剧的
腹痛症状出现。晚期易复发:有报道原发肿瘤附件切除及放疗15年后出现横膈复发。另有报道原发附件切除15年后肺部多处转移复发。除盆、腹腔内转移外,有报道脊椎骨转移和肝实质转移。
 实验室检查
实验室检查
实验室检查:内分泌激素测定:可以通过检测患者血中
雌激素、孕激素、
睾酮、促性腺激素及尿中
雌激素水平,协助临床分析及诊断。绝经后妇女,阴道细胞学涂片激素影响水平检查简单、易行,但对诊断可以起到极大的帮助作用。
 其他辅助检查
其他辅助检查
其他辅助检查:
1.影像学检查 MRI、CT、B超等检查方法一般都可以明确判断盆腔包块的位置、来源、与子宫及周围脏器的关系、囊实性变化等。但是却无法确诊肿瘤的组织学类别,亦较难估计其良、恶性。
2.诊断性刮宫 可以对肿瘤刺激下的子宫内膜增生性、癌前或癌变有准确了解,术前明确肿瘤分期,有利于制订适宜、恰当的治疗方案,求得满意的预后效果。
 诊断
诊断
诊断:卵巢颗粒细胞瘤是临床特征明显的肿瘤。患者附件发现包块,伴有明显的雌激素刺激引起的内分泌紊乱症状,诊断多不困难。对于临床症状不典型的患者,则要根据其年龄、肿瘤大小、质地、辅助检查等综合材料加以分析、鉴别后,得出较准确的诊断。尚有少数患者,需术中冰冻病理检查得以确诊。
近年来在细胞遗传学方面,对颗粒细胞瘤亦进行了有意义的探索和研究。有学者发现在上皮性肿瘤中常有过度表达的p53抑癌基因,在颗粒细胞瘤中不常见;颗粒细胞瘤缺乏G蛋白肿瘤基因(gip2)。在颗粒细胞瘤中发现12号染色体三体(Trisomy12)已有数篇报道,Shashi等进一步指出,虽然不是所有良性表现的颗粒细胞瘤均有12-三体,但是有12-三体的颗粒细胞瘤大部分为临床良性。Tanyi等曾报道幼年型颗粒细胞瘤2例12号染色体三体合并妊娠。
抗米勒管因子(anti-Mulleria hormone)是已被多次报道有助于诊断的肿瘤标记。在肿瘤标记方面,Flemruing等曾发现,血浆抑制素抗体(inhibin antibody)有助于鉴别颗粒细胞瘤与一般软组织肿瘤;还可以作为血清中的肿瘤标记,在临床症状出现之前即可检测,预测肿瘤的复发。Weidner等报告,Ewing
肉瘤(原发周围神经外胚层瘤)的标记MIC
2抗体可以标记正常卵巢颗粒细胞和颗粒细胞瘤,具有诊断颗粒细胞瘤的意义。Santala等(2001)报道1例幼年型颗粒细胞瘤患者合并高催乳素血症。
这些研究结果,均为颗粒细胞瘤的诊断、监测提供了有意义的启示,假若今后能引入临床应用,将会对颗粒细胞瘤的诊断、鉴别诊断起到极大的帮助作用。
 鉴别诊断
鉴别诊断
鉴别诊断:
1.成人型颗粒细胞瘤与幼年型颗粒细胞瘤(表1)
2.颗粒细胞瘤与小细胞癌、未分化癌 小细胞癌、未分化癌的瘤细胞分化差,细胞形态与颗粒细胞瘤细胞有时很相似,尤其在呈弥漫性或类似滤泡样排列时,经验不丰富的病理医师会做出错误的诊断,这也是造成诸家医院对颗粒细胞瘤的恶性程度、预后判断相差甚远的重要原因。颗粒细胞瘤与后两者在临床症状、体征、术中探查诸方面均有较明显的不同。对于临床有质疑的病例,应与病理科医师协作,标本多处取材,配合应用新技术(电镜、免疫组化等),多可以进行鉴别。
3.颗粒细胞瘤与其他类型性索间质肿瘤 最常见的与颗粒细胞瘤诊断混淆的性索间质肿瘤有环管状性索肿瘤、支持细胞瘤、硬化性间质瘤等。对这些少见肿瘤其特征性的形态结构不熟悉、不认识,是造成误诊的主要原因。近10余年来,国内外学者对上述少见肿瘤的诊断要点、形态特征、临床预后等进行了大量报道,对这些肿瘤的认识有了明显提高,这些均有助于鉴别诊断工作。
4.颗粒细胞瘤与其他致临床内分泌紊乱的
卵巢肿瘤颗粒细胞瘤可以造成患者内分泌紊乱,出现一系列临床症状。但是这种特征不仅限于颗粒细胞瘤,某些上皮性肿瘤其间质黄素化(例如黏液性囊腺瘤)亦可出现内分泌紊乱症状。这种情况将会对临床医师的诊断造成困难。应该全面分析临床资料,进行这两类肿瘤的鉴别。国外良性上皮性肿瘤与颗粒细胞瘤的手术范围、术后处理、预后等均有明显的区别。
 治疗
治疗
治疗:
1.手术治疗 手术是颗粒细胞瘤最重要的治疗手段,根据临床期别的不同手术范围亦有区别。
(1)临床Ⅰ期:患者对侧卵巢剖探及病理检查均正常,子宫无病变,腹腔冲洗液细胞学检查阴性均具备者,手术范围如表2所示。
对上述病人术中探查十分重要。应仔细检查盆、腹腔脏器、腹膜、子宫直肠窝等处,并多处取材活检。
(2)临床Ⅱ期以上:均应施行肿瘤细胞减灭术,切除全子宫、双附件、大网膜、腹主动脉旁、腹膜后淋巴结及肉眼所见的转移瘤。残留肿瘤应小于1~2cm。
(3)复发肿瘤的手术治疗:对复发患者应以积极的态度争取再次手术,手术可以提高生存率。
2.化学药物治疗
(1)适应证:
①包膜破裂的Ⅰ期及Ⅱ期以上术后病人。
②少数因其他原因暂时不能手术者,术前应用。
(2)药物的选择及配伍:目前对颗粒细胞瘤尚未筛选出类似
博来霉素针对内胚窦瘤治疗那样敏感的药物,多是采用与卵巢癌类似的以
顺铂为主的多药联合化疗方案。治疗中亦可加以孕激素、他莫昔芬(三苯氧胺)等辅助。常用的化疗方案有PAC:
顺铂、
多柔比星(
阿霉素)、环磷酰胺、VAC(长春新碱、放线菌素D、环磷酰胺)、PVB(长春新碱、
博来霉素、
顺铂)。Gershenson等(1996)建议对预后差的性索间质肿瘤用
博来霉素、
依托泊苷(
鬼臼乙叉苷)、
顺铂联合化疗方案治疗。
(3)用药途径:
①静脉:这是目前最常用、最基本的给药方法。通过循环系统药物到达全身及受累部位,杀伤残留肿瘤组织及细胞。
②动脉:通过超选择性动脉插管,将化疗药物直接注入到肿瘤供血区域血管内,造成局部药物高浓度,引起肿瘤组织坏死,达到治疗目的。
③腔内:有胸腔积液、腹水或腹腔内残留病灶者,胸、腹腔内化疗可以消退胸腔积液、腹水,杀灭或抑制残留灶,亦是有效的化疗途径之一。
(4)疗程:手术后的第1年内应坚持化疗6~8个疗程,方可有效地抑制肿瘤复发,取得较好疗效。
术后1年行二次探查手术,阴性可以停止化疗;阳性应调整化疗方案,继续化疗或辅以其他治疗。
3.放射治疗 颗粒细胞瘤对于放射治疗虽然不像无性细胞瘤那样敏感,但是与其他上皮性肿瘤相比尚有一定的治疗效果。尤其对于肿瘤封闭、固定盆腔、难以实施较彻底手术者,放疗更具意义。对于术后、化疗后的局部复发患者,放疗亦是有益的综合治疗手段之一。
放疗一般由放射治疗专科医师根据病情选择照射范围及适宜的照射剂量。
 预后
预后
预后:
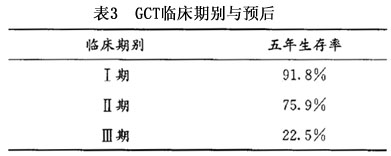
1.临床期别 这是影响预后最重要的因素。临床期别早,5年生存率高;临床期别晚,5年生存率低。Morris等(1985)的一组报告极具说服力如表3所示。Wu等(2000)亦有相似报道。
2.肿瘤细胞分化程度 Miller等(2001)报道肿瘤细胞有明显的异型性,核分裂活跃≥5/10HPFs,甚至可见不正常核分裂,均提示肿瘤恶性程度高,预后不佳。
肿瘤组织学类型与预后的关系,部分作者认为弥漫型(
肉瘤型)预后差,但另一些作者却未得出一致的结论。所以目前难以肯定肿瘤组织学类型的不同对预后的确切影响。
3.Al-Badawi等(2002)认为,术后残存病灶大于2cm是影响预后的重要因素。
 预防
预防
预防:颗粒细胞瘤为卵巢低度恶性肿瘤,因为其有“晚期复发”的特征,长期随诊更为必要。
1.成人型颗粒细胞瘤 开始每3个月随诊1次,1年后每半年复查1次。重要的是坚持长期随诊。由于成人型颗粒细胞瘤术后5年、10年甚至20年复发均有报道,Lauszus等(2001)报道临床Ⅰ期颗粒细胞瘤的5年生存率为94%,10年为82%,20年为62%,所以要随诊5~10年,甚至更长时间。
2.幼年型颗粒细胞瘤 大约有5%的幼年型颗粒细胞瘤为恶性,其特点是复发快,一般在最初诊断后2年内就可以广泛腹腔内扩散,故术后严密随诊对这类病人更显重要。随诊时间亦应每3个月1次,1年后每半年1次为宜。
3.随诊内容
(1)全身体检:腹部尤应注意,触摸有无包块、有无
腹水的发生。
(2)认真仔细的妇科盆腔检查,对于盆底、子宫直肠窝、侧穹隆等处出现的增厚、结节要十分敏感,了解有无复发病灶的出现。
(3)内分泌检查:随诊阴道涂片变化,检测血内、尿内激素水平变化。
(4)影像学检查:X线胸片检查,了解有无远处转移;盆腔B超、MRI、CT均可了解盆腔、腹腔脏器有无转移及手术区域内有无复发。
(5)肿瘤标记物测定:这是最有意义的随诊监测手段。目前国外已做出了有价值的结果,Long等(2000)报道,抗米勒管因子(AMH)的超敏感酶联免疫吸附测定(ELISA)可以发现早期复发病灶或临床前期病变。



 流行病学
流行病学
 病因
病因
 发病机制
发病机制
 临床表现
临床表现
 并发症
并发症
 实验室检查
实验室检查
 其他辅助检查
其他辅助检查
 诊断
诊断
 鉴别诊断
鉴别诊断

 治疗
治疗

 预后
预后
 预防
预防